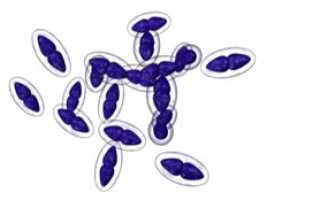
Причины крупозной пневмонии
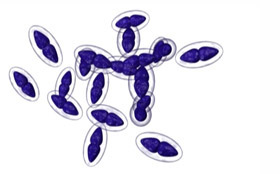
Плевропневмония возникает из-за попадания микроорганизмов в легкие. Основные возбудители:
- Пневмококк;
- Палочка Фридлендера (клебсиелла пневмонии);
- Стафилококки и стрептококки;
- Эшерихия (кишечная палочка).
До 95% случаев пневмонии вызывается пневмококком. При определенных условиях, таких как переохлаждение или ослабленный иммунитет, пневмококк может колонизировать слизистые оболочки верхних дыхательных путей, проникая в среднее ухо и черепные пазухи, вызывая воспаление. Затем он попадает в кровеносную систему и достигает легких, вызывая острое воспаление. Без своевременного лечения пневмония может привести к менингиту и сепсису.
Факторы риска развития крупозной пневмонии:
- Чрезмерное употребление алкоголя;
- Неполноценное питание и нехватка витаминов;
- Курение;
- Низкий уровень социально-экономического положения.
Крупозная пневмония представляет собой острое воспаление легочной ткани, которое может развиваться быстро и приводить к серьезным осложнениям. Врачи отмечают, что заболевание проходит через несколько стадий: начальная, когда появляются первые симптомы, такие как кашель и одышка; стадия разгара, характеризующаяся высокой температурой и выраженной интоксикацией; и стадия разрешения, когда симптомы начинают утихать.
Симптоматика включает в себя сильный кашель с мокротой, боль в груди и затрудненное дыхание. Для диагностики используются рентгенография и лабораторные анализы, позволяющие выявить возбудителя инфекции. Лечение, как правило, включает антибиотики, противовоспалительные препараты и поддерживающую терапию. Прогноз при своевременном обращении за медицинской помощью, как правило, благоприятный, однако важно учитывать индивидуальные особенности пациента и наличие сопутствующих заболеваний. Врачи подчеркивают важность профилактики и своевременной вакцинации для снижения риска развития крупозной пневмонии.

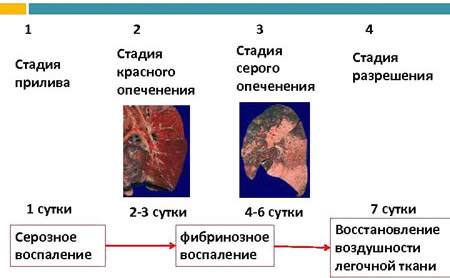
Стадии крупозной пневмонии
В классической плевропневмонии выделяют четыре стадии, которые могут следовать одна за другой, накладываться или изменять последовательность:
- Стадия микробного отека или прилива — характеризуется активным размножением патогенных микроорганизмов в легочной ткани, что вызывает воспалительный иммунный ответ. Наблюдаются резкое полнокровие, отек, покраснение и уплотнение легочной паренхимы.
- Красное опеченение — на этой стадии происходит уплотнение и увеличение пораженной доли легкого, исчезает воздушность, а ткань приобретает красный цвет, напоминающий печень.
- Серое опеченение — легкие становятся плотными и сухими, цвет ткани меняется на серо-коричневый.
- Стадия разрешения — воспалительный процесс затихает, легкие восстанавливают воздушность.
На стадии прилива в легких наблюдаются расширенные сосуды микроциркуляции, отечная жидкость с небольшим количеством нейтрофильных лейкоцитов в альвеолах и вокруг сосудов, а также колонии размножающихся микроорганизмов.
Увеличение воспалительного процесса приводит к пропотеванию красных кровяных клеток в экссудат, который вместе с нейтрофилами и фибрином заполняет альвеолярные полости. Большое количество эритроцитов придает легочной ткани красный цвет.
На стадии серого опеченения эритроциты в альвеолах разрушаются, оставляя гемосидерин, в то время как лейкоциты и фибрин остаются неизменными. Разрушение межальвеолярных перегородок и распространение экссудата из одной альвеолы в другую создают условия для недостаточной регенерации и замещения легочной паренхимы соединительной тканью, что может привести к пневмофиброзу.
В экссудате на стадии серого опеченения можно обнаружить равное количество белка и лейкоцитов или преобладание одного из компонентов. Иногда выпот состоит преимущественно из фибрина и макрофагов, которые поглощают разрушенные клеточные элементы.
При разрешении крупозной пневмонии экссудат разжижается под действием ферментов нейтрофилов, полужидкое содержимое альвеол всасывается в кровоток, поглощается фагоцитами и выводится с мокротой при кашле. Альвеолы расправляются, очищаются и восстанавливают воздушность. Полное очищение легочной ткани от погибших клеток, микроорганизмов и белка — идеальный сценарий.
Первая стадия продолжается 2-3 дня, вторая и третья — до 5 суток, а разрешение должно начаться к концу первой недели с момента начала заболевания. Однако иногда процесс выходит за рамки классических сроков, и стадии серого и красного опеченения могут меняться местами.
Воспаление наружной оболочки пораженной доли — плеврит — является обязательным компонентом крупозной пневмонии. Плеврит развивается, когда уплотнение и воспалительная инфильтрация легкого достигают его поверхностных отделов. Плевра утолщается, ее сосуды наполняются кровью, а на поверхности образуются рыхлые серые наложения фибрина. В некоторых случаях воспаление на плевре рассасывается, но чаще оставляет плотные рубцы.
| Стадия крупозной пневмонии | Симптоматика | Диагностические методы |
|---|---|---|
| I. Прилив (стадия инфильтрации) (1-3 дня) | – Озноб, резкое повышение температуры тела (до 39-40°C) – Сильный кашель, сначала сухой, затем с кровянистой мокротой (“ржавая” мокрота) – Боль в грудной клетке, усиливающаяся при дыхании и кашле – Тахикардия, одышка – Лихорадка – Слабость, головная боль |
– Рентгенография органов грудной клетки (инфильтрат) – Анализ крови (лейкоцитоз, увеличение СОЭ) – Аускультация легких (крепитация) – Общий анализ мокроты (бактериологическое исследование) |
| II. Разгар (стадия гепатизации) (3-7 дней) | – Высокая лихорадка – Усиление кашля с “ржавой” мокротой – Одышка, цианоз – Боль в грудной клетке – Тошнота, рвота – Бред, спутанность сознания (в тяжелых случаях) |
– Рентгенография органов грудной клетки (уплотнение легочной ткани) – Анализ крови (лейкоцитоз, увеличение СОЭ) – Аускультация легких (тупость перкуторного звука, ослабленное дыхание) |
| III. Разрешение (стадия рассасывания) (7-14 дней) | – Постепенное снижение температуры тела – Уменьшение интенсивности кашля – Снижение количества мокроты, изменение ее характера (становится менее вязкой) – Улучшение общего состояния – Снижение одышки |
– Рентгенография органов грудной клетки (постепенное уменьшение инфильтрата) – Анализ крови (нормализация лейкоцитов и СОЭ) – Аускультация легких (восстановление дыхательных шумов) |
| Лечение | – Антибиотикотерапия (пенициллины, цефалоспорины, макролиды) – Симптоматическое лечение (жаропонижающие, муколитики, отхаркивающие средства, анальгетики) – Постельный режим – Обильное питье – Кислородная терапия (при необходимости) |
|
| Прогноз | В большинстве случаев благоприятный при своевременном и адекватном лечении. Неблагоприятный прогноз возможен при развитии осложнений (абсцесс легкого, плеврит, сепсис, дыхательная недостаточность). |
Симптоматика плевропневмонии
Клинические проявления крупозной пневмонии:
- Внезапное начало с изменением фаз;
- Высокая температура с ознобом;
- Признаки интоксикации: слабость, рвота, головокружение, сонливость;
- Боль в грудной клетке при дыхании;
- Кашель;
- Коричневая мокрота.
Первый и заметный симптом — сильный озноб, заставляющий дрожать и стучать зубами. Заболевание начинается резко, чаще во второй половине дня или вечером. Из-за слабости пациент стремится лечь. Через полчаса озноб ослабевает, температура поднимается до 39 градусов и выше.
Лихорадка может длиться до разрешения воспалительного процесса, проявляясь как постоянной, так и волнообразной. Снижение температуры происходит быстро, обычно в кризисе на 7-11 день болезни. Эта картина характерна для пневмонии без антибиотикотерапии.
Антибактериальные препараты значительно изменяют течение плевропневмонии. Под их воздействием температура может нормализоваться за несколько дней, а воспаление не прогрессирует дальше 1-2 стадий.
Колющая боль в грудной клетке, усиливающаяся при дыхании, и кашель — два основных симптома, проявляющиеся в первые часы. Кашель изначально сухой, но через пару дней появляется «ржавая» вязкая мокрота объемом до 150-200 мл в день.
Пациент с крупозной пневмонией выглядит беспокойным, с румянцем на лице и блестящими глазами. Частота дыхательных движений может превышать 40 в минуту, дыхание становится поверхностным из-за болей в груди.
Объективные перкуторные и аускультативные признаки зависят от стадии заболевания:
- На начальном этапе при постукивании слышен тимпанический звук, дыхание — везикулярное с крепитацией;
- В стадии опеченения легочная ткань становится плотной, перкуторный звук — тупым, дыхание — бронхиальным или отсутствует;
- Фаза разрешения характеризуется возвращением крепитации и мелкопузырчатыми хрипами.
При крупозной пневмонии могут быть затронуты и другие органы:
- Сердечно-сосудистая система: нарушения ритма, тахикардия, снижение давления, ишемия миокарда, возможное воспаление миокарда с симптомами сердечной недостаточности;
- Пищеварительная система: тошнота, рвота, отсутствие аппетита, обложенность языка, склонность к запорам, желтушность кожи из-за повышения билирубина;
- Уменьшение объема мочи и содержания хлоридов;
- Изменения со стороны центральной нервной системы: спутанность, помрачение сознания, судороги, сильные головные боли, острые психозы.
Крупозная пневмония может проявляться и атипичными признаками:
- Отсутствие озноба у детей;
- Боли в животе, напоминающие аппендицит (чаще у детей);
- Умеренная лихорадка при тяжелом состоянии у пожилых;
- Бред и абстинентный синдром у больных алкоголизмом;
- Неврологические симптомы при верхнедолевом воспалении.
Крупозная пневмония — это острое воспаление легких, которое часто начинается с резкого повышения температуры и озноба. Люди отмечают, что симптомы могут развиваться быстро: появляется сильный кашель, иногда с выделением ржавой мокроты, одышка и боли в груди. Важно понимать, что заболевание проходит несколько стадий, начиная с покраснения легочной ткани и заканчивая образованием фибрина. Диагностика включает рентгенографию и анализы крови, что позволяет выявить воспалительный процесс. Лечение обычно требует применения антибиотиков, а в тяжелых случаях — госпитализации. Прогноз при своевременном обращении за медицинской помощью, как правило, благоприятный, но важно не игнорировать первые симптомы, чтобы избежать осложнений.

Диагностика и лечение крупозной пневмонии
Диагностика крупозной пневмонии включает анализ жалоб пациента, объективные данные, лабораторные и инструментальные исследования:
- Анализы крови могут показать лейкоцитоз или лейкопению, лимфопению, повышенную скорость оседания эритроцитов (СОЭ), увеличение уровня С-реактивного белка, иммуноглобулинов и церулоплазмина;
- В анализе мочи возможно обнаружение белка и цилиндров;
- Рентгенография и компьютерная томография (КТ);
- Спирометрия;
- Бактериоскопия и посев мокроты.
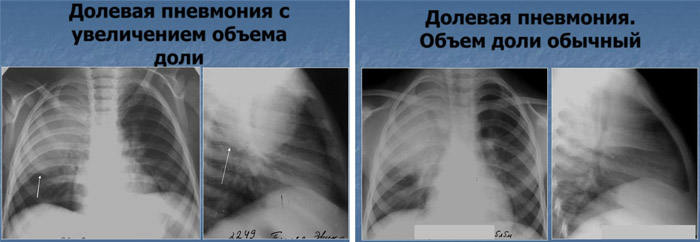
Основным методом подтверждения диагноза является рентгенография, выявляющая признаки плевропневмонии:
- Однородное уплотнение доли легкого;
- Ярко выраженная реакция плевры;
- Выпуклые контуры воспаленной области легкого.
На разных стадиях воспалительного процесса рентгенологическая картина может варьироваться, однако усиление легочного рисунка и расширение корней легких остаются постоянными признаками патологии. При осложненном течении плевропневмонии на рентгеновских снимках могут быть видны полости распада легочной ткани с жидкостью.
Компьютерную томографию назначают при отсутствии положительного эффекта от лечения для точного определения характера поражения легкого и дифференциальной диагностики с другими воспалительными заболеваниями легких и плевры.
Видео: крупознпая пневмония – патаноатомия
Ключевые аспекты терапии крупозной пневмонии:
- Госпитализация, постельный режим и обильное питье;
- Своевременное назначение антибиотиков;
- Дезинтоксикационные мероприятия;
- Обеспечение проходимости бронхов;
- Устранение осложнений.
Лечение крупозной пневмонии следует начинать как можно раньше. Антибиотики, назначенные в первые часы после диагноза, улучшают прогноз и снижают риск осложнений. Наиболее эффективны карбапенемы, цефалоспорины (цефтриаксон, цефепим), защищенные пенициллины (амоксициллин, амоклав), макролиды (макропен, кларитромицин) и фторхинолоны.
Пациенты с подозрением на крупозную пневмонию должны быть госпитализированы в терапевтические или пульмонологические отделения. После подтверждения диагноза назначается постельный режим и полный покой. При ухудшении состояния возможен перевод в реанимацию.
Снятие симптомов интоксикации начинается с обильного питья с контролем суточного объема мочи. Возможно внутривенное введение растворов (реополиглюкин, гемодез). Для улучшения отхождения мокроты применяются отхаркивающие средства (амброксол, АЦЦ) и бронхолитики (беродуал, атровент) в виде ингаляций или сиропов. При гипоксии показана кислородотерапия или искусственная вентиляция легких в тяжелых случаях.
В первые дни, до получения результатов посева, назначаются антибиотики широкого спектра действия. После определения возбудителя препараты могут быть заменены или оставлены прежние, если микробы чувствительны и наблюдается положительная динамика. Лечение часто включает два или три препарата, наиболее эффективны комбинации защищенных пенициллинов с макролидами (амоклав с азитромицином) и макролидов с цефалоспоринами (азитромицин с цефотаксимом или цефдиниром).
Положительный эффект антибиотиков проявляется в исчезновении лихорадки в первые три дня лечения, улучшении состояния благодаря снижению интоксикации и уменьшению числа лейкоцитов. Критерии стабилизации состояния:
- Нормальная температура или лихорадка до 38 °С;
- Частота дыхания не более 25 в минуту;
- Систолическое артериальное давление выше 90 мм рт. ст., пульс ниже ста ударов в минуту;
- Ясное сознание и возможность самостоятельного приема пищи.

Осложнения и прогноз
Осложнения крупозной пневмонии могут возникать как в легких, так и в других органах. К легочным осложнениям относятся:
- Формирование гнойных полостей (абсцессов) в легочной ткани;
- Гангрена легкого, при которой омертвеет пораженная доля или всё легкое;
- Нарушение регенерации и разрастание фиброзной ткани, приводящее к карнификации — утолщению и безвоздушности легкого;
- Эмпиема плевры — накопление гноя в плевральной полости при гнойном воспалении.
К внелегочным осложнениям относятся вторичные гнойные воспалительные очаги в почках, печени и нервной системе (нефрит, менингит, абсцессы головного мозга, артриты, гепатит и др.). Распространение воспаления в виде сепсиса может вызвать нарушения свертываемости крови, кровоизлияния в надпочечники и летальный исход.
Прогноз заболевания зависит от тяжести пневмонии, состояния пациента и качества лечения. В целом, прогноз благоприятен для жизни, но риск осложнений, особенно со стороны сердечно-сосудистой системы, остается высоким. Смертность составляет около 4-6%, но среди пожилых с сопутствующими заболеваниями этот показатель может достигать 30%.
Из-за неспецифичности возбудителей крупозной пневмонии иммунитет после заболевания не формируется. Однако защититься можно с помощью иммунизации специфической вакциной. Вакцинацию рекомендуют пожилым и людям с сопутствующими заболеваниями, а также работникам дошкольных учреждений и школ, контактирующим с детьми.
Вопрос-ответ
Каковы стадии развития крупозной пневмонии?
В течение крупозной пневмонии выделяют три стадии: 1) стадия начала болезни, 2) стадия разгара болезни, 3) стадия разрешения болезни. Заболевание начинается внезапно, среди полного здоровья, и проявляется гиперергической реакцией макроорганизма на возбудителя.
Как развивается крупозная пневмония?
Крупозная пневмония. Острое начало: слабость, озноб, высокая температура, которая поднимается выше 39°C, боль в грудной клетке, одышка, наличие кашля, сначала сухого. К 3-4 дню появляется «ржавая» мокрота.
Каков прогноз при пневмонии?
Необходимо подчеркнуть, что при своевременных диагностике и лечении прогноз при пневмонии в большинстве случаев благоприятный. Наоборот, несвоевременное обращение за медицинской помощью, самолечение, несоблюдение рекомендаций врача делают весьма вероятным развитие осложнений и могут привести к смертельному исходу.
Какое из осложнений крупозной пневмонии чаще всего бывает?
Среди осложнений важное значение имеют гнойный менингит и менингоэнцефалит, лейкопения.
Советы
СОВЕТ №1
При первых признаках заболевания, таких как высокая температура, кашель и одышка, не откладывайте визит к врачу. Ранняя диагностика крупозной пневмонии значительно увеличивает шансы на успешное лечение и минимизирует риск осложнений.
СОВЕТ №2
Следите за своим состоянием и обращайте внимание на изменения в симптомах. Если вы заметили ухудшение, например, усиление кашля или появление боли в груди, немедленно сообщите об этом врачу. Это поможет корректировать лечение и избежать серьезных последствий.
СОВЕТ №3
Не забывайте о важности полноценного отдыха и питания во время болезни. Вашему организму необходимо больше сил для борьбы с инфекцией, поэтому старайтесь соблюдать режим сна и употреблять питательные продукты, богатые витаминами и минералами.
СОВЕТ №4
После выздоровления не спешите возвращаться к привычному образу жизни. Постепенно увеличивайте физическую активность и следите за своим состоянием. Это поможет восстановить силы и предотвратить рецидивы заболевания.